
Man lebt nicht nur, man wird auch vom Leben gelebt. Leben und Gelebtsein sind Seiten einer Wirklichkeit. Sie sind Erscheinungen des absoluten Selbst, das den Dualismus von Subjekt und Objekt übersteigt. Wer sich als Subjekt ablehnt, riskiert Erlebnisweisen, bei denen er sich als Objekt empfindet, das nicht sieht und handelt, sondern beobachtet und beeinflusst wird.
Eine einheitliche Definition der Psychose gibt es nicht. Zwei Ansätze konkurrieren miteinander:
Definitionen
| formal | geläufig |
| Versucht nach pathogenetischem Grundmuster zu unterscheiden. | Unterscheidet normale und abnormale Erlebnisweisen, ohne nach Ursachen zu fragen. |
| Kausale Unterscheidung | Beschreibende Unterscheidung |
Pathogenese: griechisch pathos [παθος] = Leiden, Leidenschaft und genesis [γενεσις] = Entstehung
Gemäß der formalen Definition sind Psychosen Folgeerscheinungen stofflicher Einflüsse auf das Gehirn. Dadurch grenzt sie Psychosen von krankhaften Seelenzuständen ab, die durch nicht-stoffliche, also rein psychologische Faktoren verursacht werden. Zu den psychologisch verursachten Krankheiten zählen Neurosen, Persönlichkeitsstörungen und Suchterkrankungen.
Bei substanzgebundenen Süchten ist die Zuordnung wegen der organischen Veränderungen des Gehirns durch die Suchtmittel unscharf. Die Suchtentwicklung ist zunächst ein psychologischer Ablauf. Die Wirkung der Stoffe auf das Zentralnervensystem kann jedoch zur Ausbildung echter Psychosen führen.
Formal gesehen ist bereits der Rauschzustand, den das Suchtmittel verursacht, ein psychotischer Zustand. Bei Halluzinogenen ähneln die Erlebnisweisen denen "echter" Psychosen. Bei Rauschzuständen durch Alkohol, Heroin und Kokain fehlen in der Regel klassisch psychotische Symptome.
Der Vorteil der formalen Definition ist, dass man dabei Kausalzusammenhänge mitdenkt. Ihr Nachteil ist, dass sie sehr unterschiedliche Erlebnisweisen unter einem Begriff zusammenfasst und psychogene Psychosen nicht einbezieht. Deshalb ist die formale Definition zur Einordnung psychiatrischer Störungen zwar nützlich, zur Definition dessen, was im medizinischen Alltag als Psychose aufgefasst wird, aber kaum tauglich.
Psychosomatische Einheit oder Leib-Seele-Dualismus
Die formale Einteilung geht stillschweigend davon aus, dass zwischen Leib und Psyche eine klare Trennung besteht. Nur so kann sie sagen: Die eine Störung ist organisch, die andere ist psychogen. Denkbar ist, dass der Mensch als psychosomatische Einheit über diesen Dualismus hinausreicht, sodass organisch und psychogen ineinander übergehen.
Sinnvoll mag daher sein, die formale Einteilung nicht entlang von Ursachen zu vollziehen, sondern entlang der Heilbarkeit. Dann wären folgende Definitionen möglich:
Eine Störung gilt als psychisch bedingt, wenn sie durch den alleinigen Einsatz psychischer Manöver heilbar ist. Zu den psychischen Manövern gehören alle Maßnahmen der Verhaltens- und Psychotherapie, aber auch der Spiritualität; also: Einsicht, Änderung der Sichtweisen, Durcharbeiten von Erinnerungen, Einübung funktionalen Verhaltens, Meditation, Durchleben verdrängter Emotionen, Anwendung von Entspannungstechniken.
Im psychiatrischen Alltag definiert man die Psychose meistens enger. Hier wird zunächst nicht nach Ursache unterschieden, sondern nach Befremdlichkeit der Symptome. Die geläufige Definition bezeichnet solche Symptome als psychotisch, die nicht jeder aus eigenem Erleben kennt oder deren Sinnzusammenhang für einen Gesunden nicht nachvollziehbar ist.
Die geläufige Definition orientiert sich an der schizophrenen Psychose und beschreibt somit typisch psychotische Erlebnisweisen.
Trugwahrnehmungen sind Halluzinationen. Der Kranke hört, sieht, schmeckt, riecht oder fühlt etwas, dem kein Sinneseindruck zugrunde liegt.
Halluzinationen können alle Sinnesgebiete betreffen. Es gibt:
Der Kranke hört, was er denkt. Aus dem Gedachten, das ursprünglich als wesenhafter Ausdruck der Ich-Aktivität empfunden wird, wird ein vom Ich Gehörtes. Zwischen dem Gedankenlautwerden und akustischen Halluzinationen gibt es Übergänge.
Bei den Ich-Störungen handelt es sich um fehlerhafte Zuordnungen innerseelischer Erlebnisse. Innerseelische Ereignisse werden als von außen gemacht erlebt. Oder aber der Kranke geht davon aus, dass das eigene psychische Erleben unmittelbar von anderen wahrgenommen werden kann. Das betrifft sowohl Gedanken als auch Gefühle, Motive und Impulse. Zu den klassischen Ich-Störungen gehören:
Beim Beziehungserleben bezieht der Kranke Dinge auf sich, die wahrscheinlich nichts mit ihm zu tun haben. Aus alltäglichen Ereignissen liest er Bedeutungen heraus, die angeblich ihn betreffen.
Beziehungserlebnisse werden oft feindselig gedeutet, sodass sich die Kranken verfolgt, beeinträchtigt oder abgelehnt fühlen. Damit verschwistert entwickeln sie zuweilen Vorstellungen einer besonderen persönlichen Bedeutung. Dann kann aus dem paranoiden Wahn ein Größenwahn entstehen. Man wird zwar verfolgt, aber nur, weil das zu der besonderen Aufgabe gehört, die man hat. Diese Erlebnisweisen stehen bei der wahnhaften Störung, also der Paranoia, im Vordergrund.
Zum Themenkreis des Wahns gehören die Wahnstimmung, der Wahneinfall, die Wahnwahrnehmung und die Wahnarbeit.
Die Wahnstimmung geht dem Aufblühen des eigentlichen Wahns voraus. Der Kranke erlebt sich in einer gespannten Erwartung. Irgendetwas liegt in der Luft. Bald wird etwas Entscheidendes passieren.
Durch den Wahneinfall wird dem Kranken plötzlich alles klar. Mit unverrückbarer Gewissheit meint er zu verstehen, was ihm die Ungereimtheit seines bisherigen Erlebens endlich erklärt.
Bei der Wahnwahrnehmung wird die wahnhafte Gewissheit durch eine konkrete Wahrnehmung ausgelöst:
Durch die Wahnarbeit versucht der Kranke seine ungewöhnlichen Erlebnisse in ein logisch zusammenhängendes Weltbild zu fügen. Beziehungserleben und Wahn gehen oft fließend ineinander über. Sobald der Kranke sein Beziehungserleben und seine subjektiven Deutungen zur unverrückbaren Gewissheit erklärt, ist ein manifester Wahn entstanden.
Die Wahnarbeit besteht dann darin, dass er Argumente zurechtlegt, mit denen er Einwände gegen den Wahrheitsgehalt der Wahnideen entkräften kann.
Denken, vermuten und deuten
Bei der Entstehung von Psychosen spielt das Denken, Vermuten und Deuten eine große Rolle. Der Realitätsverlust des Kranken kommt nicht durch Trugwahrnehmungen zustande, sondern durch die realitätsfernen Vermutungen, die er über seine Wahrnehmungen anstellt. Man kann durchaus Stimmen hören, ohne dass man deshalb einen Wahn entwickelt; zum Beispiel in Form eines dissoziativen Stimmenhörens oder während der Einschlaf- bzw. Aufwachphase (hypnagoge und hypnopompe Halluzinationen).
Solange der Stimmenhörer sagt: Ist ja seltsam, ich höre Stimmen, ohne dass jemand zu mir spricht, erleidet er keinen Realitätsverlust. Der Bezug zur Realität geht erst verloren, wenn er über das wahrnehmbare Phänomen hinaus Vermutungen anstellt, die er ungeprüft für wahr hält: Die Stimmen stammen von gewissen Leuten, die mich fertigmachen wollen.
Versuche, feste Gesetzmäßigkeiten bei Wahnentwicklung und -ablauf aufzudecken, haben keine starren Abläufe belegt. Im Grundsatz können sechs Phasen benannt werden.
Die beschriebenen Phasen können einander folgen. Untypische Abläufe sind aber eher die Regel.
Die bislang beschriebene Kernsymptomatik der Psychosen fasst man auch unter dem Begriff Plus-Symptomatik zusammen. Plus meint dabei, dass zum normalen Erleben etwas hinzukommt. Plus-Symptome treten vor allem zu Beginn der psychotischen Erkrankung auf. Verläuft die Erkrankung chronisch, lassen die Plus-Symptome im Laufe der Zeit meist nach. Stattdessen bildet sich eine Minus-Symptomatik heraus. Minus heißt hier, dass vom normalen Erleben etwas verlorengeht.
Symptome im Überblick
| Typ | Symptom |
| Plus | Halluzinationen, Ich-Störungen, Wahn, Aggressivität, Fremdbeeinflussungserleben, Angst, Misstrauen, innere Unruhe |
| Minus | sozialer Rückzug, Antriebsmangel, Verlust an Vitalität und Lebensmut, Minderwertigkeitsgefühle, Resignation, Gleichgültigkeit, depressive Verstimmungen, Konzentrationsstörungen, Interessenverlust, verminderte Belastbarkeit, Vernachlässigung der Körperpflege, Verwahrlosung |
Synonym zu Plus- und Minussymptomatik wird auch von positiven und negativen Symptomen gesprochen.
Das Ausmaß der Minus-Symptomatik ist von Person zu Person verschieden. Bei der Entwicklung der Symptome spielen nicht nur biologische Faktoren eine Rolle, also Veränderungen der Botenstoffkonzentration zwischen den Hirnzellen, sondern auch soziale und psychologische. Je kreativer der Betroffene mit der Kernsymptomatik umgeht und je mehr es ihm gelingt, sich durch die Erkrankung sozial nicht ausgrenzen zu lassen, desto weniger Minus-Symptome wird er bekommen.
Die Vielfalt der Psychosen lässt sich nach Leitsymptomatik und Ursache in Gruppen unterteilen. Da es keine einheitliche Definition der Psychose gibt, ist die Zuteilung logisch nicht abgeschlossen.
Als organische Psychosen bezeichnet man all jene, als deren Ursache eine körperliche Veränderung nachgewiesen ist. Dieser Gruppe können auch die toxischen Psychosen zugeordnet werden, also jene, die durch Fremdsubstanzen ausgelöst werden. Bei organischen Psychosen findet man zusätzlich zu den psychotischen Kernsymptomen oft Bewusstseinstrübungen und Gedächtnisstörungen.
| Organisch-toxisch | Endogen |
| Körperliche Ursache gilt als nachgewiesen. | Körperliche Ursache wird vermutet. |
Organische und toxische Psychosen werden auch unter dem Sammelbegriff exogen (griechisch exo [εξω] = außen und -gen, abgeleitet von genesis [γενεσις] = Entstehung) zusammengefasst.
Bei der Epilepsie treten gehäuft schizophreniforme Psychosen auf. Man spricht auch von epileptischer Psychose, symptomatischer Schizophrenie bzw. schizophreniformer Epilepsiepsychose (Gerd Huber: Psychiatrie, Schattauer 2005).
Davon abzugrenzen sind psychopathologische Erlebnisweisen, die während psychomotorischer epileptischer Anfälle auftreten können und unter Umständen kaum von einer endogenen Psychose zu unterscheiden sind.
Manche Formen chronischer Epilepsie können außerdem zu organisch bedingten Persönlichkeitsveränderungen führen. Dabei kann es zu einer enechetischen (griechisch enechein [ενεχειν] = festhalten) Wesensänderung kommen. Zu deren Symptomen gehört ein schwerfälliges, detailbetontes und umständliches Denken.
Als endogene Psychosen bezeichnet man jene, als deren Hauptursache heute eine Stoffwechselstörung angenommen wird, ohne dass dies bisher eindeutig nachweisbar war. Endogen heißt dabei von innen heraus. Zu den endogenen Psychosen gehören:
Stoffliche Einflüsse, die Psychosen verursachen
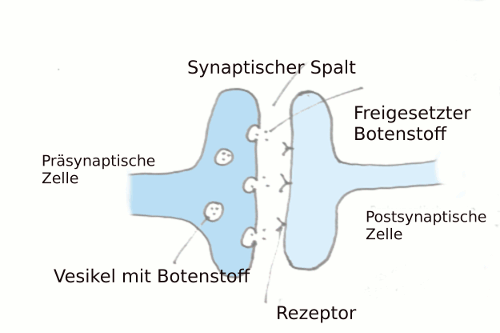
Das führende Denkmodell zur Erklärung der endogenen Psychosen geht heute davon aus, dass ursächlich eine Störung der Informationsübertragung zwischen den Nervenzellen vorliegt. Je nach Art der Psychose scheinen unterschiedliche Transmittersysteme betroffen zu sein. Bei den schizophrenen Psychosen wird eine Störung im Bereich dopaminerger Neurone vermutet. Das hat zur Formulierung der sogenannten ⇗Dopaminhypothese zur pathogenetischen Erklärung der Schizophrenie geführt (van Rossum, 1966).
Als psychogene Psychosen bezeichnet man Seelenzustände, bei denen unter dem Eindruck extremer psychologischer Spannungen eine psychotische Kernsymptomatik auftritt, ohne dass man vom Vorliegen eines endogenen Faktors ausgeht. Zu nennen sind hier psychotische Episoden als akute Reaktionen auf extreme psychologische Belastungen, die im Grundsatz bei jedem Menschen vorkommen können sowie vorübergehende psychotische Entgleisungen bei schweren Persönlichkeitsstörungen vom Borderline-Typ.
Die Wahnhafte Störung wird ebenfalls zu den Psychosen gerechnet, obwohl sie auch als schwere Persönlichkeitsstörung aufgefasst werden könnte. Letztlich liegt der Unterschied zwischen einer paranoiden Persönlichkeitsstörung und einer Paranoia im Grad der Verbissenheit, mit der paranoide Realitätsdeutungen vom Kranken als blanke Wahrheit verteidigt werden.
Zwischen Psychose und Sucht gibt es Verbindungen. Zum einen führt jede Einnahme einer Substanz, die das Bewusstsein verändert, zu einer künstlichen Psychose. Bekanntermaßen sind solche Zustände in der Regel flüchtig und ihre Symptomatik eher angenehm. Es ist daher stimmig, diese Zustände nicht den eigentlichen Psychosen zuzurechnen.
Bei bestimmten Menschen können aber schon geringe Mengen von Suchtmitteln zu heftigen psychotischen Episoden führen, die mit Fug und Recht als vollgültige Psychosen zu bezeichnen sind. Zu nennen ist hier der Pathologische Rausch durch (geringe Mengen!) Alkohol, bei dem es zu Erregungszuständen und wahnhafter Realitätsverkennung kommt. Zu nennen sind erst Recht die Auswirkungen von halluzinogenen Drogen, Amphetaminen, Kokain und Cannabis. Bei all diesen Substanzen kann es zu drogeninduzierten Psychosen mit paranoiden und schizophreniformen Symptomen kommen.
Der fortgesetzte Konsum von Suchtmitteln kann sowohl zu Veränderungen an der Hirnsubstanz führen als auch zu einer Verlangsamung seelischer Entwicklungsprozesse. Das Zusammenspiel dieser Faktoren bedingt, dass Personen, die Suchtstoffe verwenden ein erhöhtes Risiko eingehen, chronische Psychosen zu entwickeln. Für Menschen, die zu Psychosen neigen, ist der Verzicht auf Suchtmittel meist ratsam.
Bei vielen psychischen Erkrankungen denkt man in erster Linie an den Leidensdruck, den solche Erkrankungen für die Betroffenen mit sich bringen. An die Belastungen des familiären Umfelds denkt man erst nachrangig. Dabei gehört die Psychose zu jenen psychischen Erkrankungen, die auch das Leben an sich gesunder Bezugspersonen massiv überschatten können.
Erkrankungen mit hoher Belastung des Umfelds
Irrationale Verhaltensweisen, wahnhafte Realitätsdeutungen und heftige emotionale Reaktionen von Seiten des Erkrankten können das Umfeld derart belasten, dass dieses seinerseits psychiatrisch erkrankt; zum Beispiel an Anpassungsstörungen mit depressiver Symptomatik oder an Erschöpfungszuständen. Besonders bei chronisch verlaufenden Schizophrenien, aber auch bei anderen Erkrankungen, sind solche Entwicklungen zu befürchten.
Vorbeugend wäre an eine umfassende Einbeziehung des Umfelds in die Behandlungsabsprachen zwischen Patient und Arzt zu denken. Zuweilen scheitert eine solche Einbindung an den Erfordernissen der ärztlichen Schweigepflicht.
Die Behandlung der Psychosen richtet sich nach der Grunderkrankung. Im Vordergrund steht zunächst die körpermedizinische Abklärung. Findet man fassbare Auslöser, wird kausal behandelt. Man versucht, die verursachende Grunderkrankung zu beheben.
Häufig deckt die körperliche (somatische) Untersuchung aber keine fassbare Ursache auf. Man spricht dann von einer endogenen Psychose. Hier sind Psychopharmaka die therapeutischen Mittel der ersten Wahl. Man behandelt symptomatisch. Man versucht Symptome zu beseitigen, deren Ursache man nicht kennt.
Die symptomatische Behandlung mit Psychopharmaka kommt auch bei jenen organisch bedingten Psychosen zum Einsatz, deren Ursache zwar erkannt, aber nicht behoben werden kann.
Psychotherapie spielt bei Psychosen eine nachgeordnete Rolle. Bei organischen oder toxischen Psychosen, kann nach Abklingen der Symptomatik gegebenenfalls eine Bearbeitung der irritierenden Erfahrungen sinnvoll sein. Vor allem bei drogeninduzierten Psychosen kann es durch die psychotische Symptomatik zu schweren seelischen Störungen kommen, die psychotherapeutischer Behandlung bedürfen.
Bei den endogenen Psychosen, allen voran bei der Schizophrenie, gilt der Begriff nachgeordnet in zweierlei Hinsicht:
Zwar haben viele Therapeuten versucht, die psychotischen Kernsymptome psychotherapeutisch anzugehen, ein Routineverfahren, das im medizinischen Alltag anwendbar wäre, konnte bisher aber nicht entwickelt werden. Die Psychotherapie bei endogen psychotisch Erkrankten hat daher meist nicht zum Ziel, den psychotischen Krankheitskern anzugehen. Sie dient vielmehr dazu, Anpassungsstörungen zu behandeln, die mit der Psychose in Verbindung stehen.
Trotzdem gilt
Welcher Weg nach Elberfeld der richtige ist, hängt davon ab, wo man steht. Je mehr die Psyche eines Patienten aus dem Soma entbunden ist, desto weniger ist seine Psychose somatisch. So mag es stimmen, dass Neuroleptika meist Mittel der ersten Wahl sind, manchen nützt Einsicht aber mehr.
Eine große Rolle spielt die Psychoedukation. Dazu zählt man die Aufklärung über die Hintergründe der Erkrankung, die Wirkweisen der Medikamente und Verhaltensstrategien zur Bewältigung krankheitsbedingter Beeinträchtigungen.
Therapeutische Ansätze im Überblick
| somatisch | Psychopharmaka | Psychoedukation | Psychotherapie | |
| organisch | Behandlung der Grunderkrankung | wenn Grunderkrankung nicht behandelbar | ++ | (+) |
| toxisch | Eliminierung des auslösenden Giftstoffs | kurzzeitig | gegebenenfalls Abstinenzmotivation | vor allem bei verzögert auftretender Restsymptomatik |
| endogen | Akutbehandlung und Rückfallprophylaxe | ++ | ++ | |
| psychogen | kurzzeitig | ++ | +++ |
Besonders bei schizophrenen Psychosen kann die frühzeitige Erkennung beginnender psychotischer Verläufe wichtig sein. Im Vorfeld akuter Psychosen kommt es oft zu sogenannten Prodromalstadien (griechisch prodromos [προδρομος] = Vorläufer), auch Vorpostensyndrome genannt. Darunter versteht man Zustände mit...
Prodromale Syndrome führen zu einer Störung der kommunikativen Einbindung des Patienten in sein soziales Umfeld. Derartige Kommunikationsstörungen wiederum verstärken den Rückzug in ein eigenbrötlerisches Weltbild mit zunehmendem Realitätsverlust, aus dem heraus dann die akute Psychose aufkeimt.
Der frühzeitige Einsatz niedrig dosierter Antipsychotika kann solche Zuspitzungen ebenso verlangsamen oder verhindern wie soziotherapeutische Maßnahmen, die die Kommunikation des Erkrankten mit dem sozialen Umfeld aufrechterhalten. Deshalb besteht ein Interesse daran, entsprechende Syndrome frühzeitig zu erkennen.
Da die meisten Frühzeichen aber unspezifisch sind, ist eine zuverlässige Identifikation von Risikopersonen schwierig. Voreilig unspezifische Symptome als Vorläufer schwerer psychischer Erkrankungen einzustufen kann durch unangemessene Stigmatisierung kontraproduktiv sein.